هزینه درمان هر بیمار بستری كرونا در تامين اجتماعي اعلام شد
برای ایجاد یک چشمانداز از میزان اثرات بحران کرونا بر هزینههای این بخش، در جدول ذیل برآوردی از هزینههای درمان سازمان برای پذیرش و درمان افراد نیازمند بستری در اثر کرونا در سراسر کشور ارائه شده است. این ارقام، با این فرض که مجموعاً ۵۰ درصد از بیمارانِ مبتلا به کرونای نیازمند بستری در کشور تحت پوشش سازمان هستند و ۹۰ درصد هزینههای هر بیمار توسط سازمان پرداخت میشود، محاسبه شدهاند.
درمان بیماران مبتلا به کرونا توسط سازمان تأمین اجتماعی و حجم گستردهای از فعالیتها در این ایام باعث شده است که مصارف مالیِ بخش درمان سازمان در سال ۱۳۹۸ به مرز ۳۱ هزار میلیارد تومان، یعنی حدود ۶۰۰۰ میلیارد تومان بیشتر از بودجه مصوب این بخش برسد.
به گزارش عصر خبر، با آغاز رشد شتابان شیوع ویروس از اوایل اسفندماه ۱۳۹۸ و نیاز به افزایش ظرفیت درمانی کشور جهت رسیدگی به امور بیماران کووید ۱۹ و ارائۀ خدمات به آنها، بنابر بخشنامه وزارت بهداشت، بستری و پذیرش بیماران غیراورژانسی در بیمارستانهای عمومی از ۱۰ اسفندماه ممنوع شد و همۀ بیمارستانها بهاضافۀ تمامی درمانگاهها و کلینیکهای تخصصی اعم از دانشگاهی و وابسته به ارگانهایی نظیر سازمان تأمین اجتماعی (بهصورت تماموقت و در مواقع نیاز، بهصورت شبانهروزی) موظف شدند برای پذیرش بیماران مبتلا به کرونا آمادگی داشته باشند.
در این راستا بود که پذیرش بیماران الکتیو در تمامی مراکز درمانی سازمان تأمین اجتماعی در سراسر کشور لغو شد.
همچنین، بهمنظور دوشیفتی کردن درمانگاهها و کلینیکهای تابعه سازمان تامین اجتماعی، دستور اداری معاونت برنامهریزی، مالی و پشتیبانی مبنی بر افزایش فعالیت ماهانه پزشکان عمومی ابلاغ شد.
بهعلاوه، در تعامل با وزارت بهداشت، مراکز آزمایشگاهی رفرنس و بیمارستان شهید دکتر لبافینژاد بهعنوان مراکز پشتیبان انجام خدمات آزمایشگاهی تست covid-۱۹ PCR تعیین شدند.
با این اقدامات، حجم فعالیتهای مراکز درمانی در بخشهای مربوط به بیماران کووید ۱۹، به دلیل تعداد بسیار زیاد مراجعات افراد مبتلا یا مشکوک به ابتلای به ویروس، بهشدت افزایش یافت و درعینحال، بار کاری سایر بخشها بهطور محسوسی کم شد.
ایفای این نقش در بخش درمان بیماران مبتلا به کرونا توسط سازمان تأمین اجتماعی به جایگاه این سازمان در حوزه سلامت کشور برمیگردد. سازمان تأمین اجتماعی، بهعنوان بزرگترین سازمان بیمهگر پایه خدمات درمانی، از طریق عقد قرارداد خرید خدمت از بیش از ۴۸ هزار ارائهدهندۀ خدمات تشخیصی و درمانی (درمان غیرمستقیم) و همچنین با استفاده از ۳۸۵ مرکز درمانی ملکی مشتمل بر ۷۷ بیمارستان با ظرفیتی بالغ بر ۱۰ هزار تخت فعال و بیش از ۳۰۸ مرکز ارائۀ خدمات سرپایی (درمان مستقیم)، با بهرهگیری از بیش از ۵۰ هزار نیرو در سطوح و ابعاد مختلف تخصصی، نزدیک به ۵۰ درصد خدمات بخش درمانی کشور را تأمین میکند.
چنین حجم گستردهای از فعالیتها باعث شده که مصارف مالیِ بخش درمان سازمان در سال ۱۳۹۸ به مرز ۳۱ هزار میلیارد تومان، یعنی حدود ۶ هزار میلیارد تومان بیشتر از بودجۀ مصوب این بخش برسد.
مهمترین منبع مالی تأمین هزینههای بخش درمان از محل ۹ درصد درآمد مأخذ محاسبه حقبیمه مذکور در ماده ۲۹ قانون تأمین اجتماعی است. در حالیکه رشد منابع مالیِ بخش درمان تابعی از سطح درآمد بیمهشدگان است، هزینههای درمانی، متأثر از متغیرهای برونزایی همچون مخاطرات پیشبینینشده سلامت بیمهشدگان، نرخ تورم بخش سلامت، افزایش نرخ ارز و طرح تحول نظام سلامت اخیراً افزایش زیادی داشته است.
چنین شرایطی کسری و عدمتوازن در حساب درمان را از سال ۱۳۹۵ ایجاد کرد که منجر به بحران جدی در پرداخت مطالبات مراکز طرف قرارداد در اواسط سال ۱۳۹۸ شده بود. البته، در نیمه دوم همین سال، سازمان از طریق تعامل با دولت و ذینفعان، مطالبات مراکز درمانی دانشگاهی طرف قرارداد را تا پایان سال ۱۳۹۸ و مطالبات سایر مراکز درمانی را تقریباً تا پاییز سال ۱۳۹۸ پرداخت کرد که بهنوبه خود اقدام بسیار مهم و کمنظیری بوده که به افزایش توان پاسخگویی این مراکز به حجم بالای مراجعات در اثر کرونا کمک کرده است.
با گسترش شیوع بیماری کووید ۱۹ و افزایش تعداد زیاد مراجعهکنندگان به مراکز درمانی، هزینههای بخش درمان سازمان بهشدت افزایش یافت.
۳ مسیرِ مهم افزایش هزینههای درمان
هزینه درمان هر بیماری بستری؛ ۳ میلیون تومان
بهطورکلی، مدیریت بحران کرونا حداقل از سه مسیر مهم سبب افزایش هزینههای درمان سازمان شده است:
اولین منبع: نخستین مسیر مربوط به هزینه درمانی بیماران مبتلا به کرونا در مراکز ملکی سازمان است؛ بر اساس گزارش معاونت درمان سازمان، از زمان پذیرش بیماران کووید ۱۹ در مراکز درمانی ملکی سازمان در ۴ اسفندماه ۱۳۹۸ تا ۱۰ فروردینماه ۱۳۹۹ بالغ بر ۵۰۰۰ تن از این بیماران از این مراکز ترخیص شدهاند که کل صورتحساب آنها بالغ بر ۱۵.۵ میلیارد تومان شده است. بهعبارتدیگر، صورتحساب هر بیمار بستری بهطور متوسط بالغ بر ۳ میلیون تومان بوده است.
دومین منبع هم افزایش هزینههای درمان در اثر کرونا مربوط به هزینههای ناشی از عدمپذیرش بیماران الکتیو در بیمارستانهای ملکی است. کل ۷۷ بیمارستان سازمان با ظرفیت ۱۰,۸۶۴ تخت در سراسر کشور ماهانه معادل ۶۵۰ میلیارد تومان به بیماران خدمات درمانی ارائه میکردند که لغو پذیرش بیماران الکتیو، ضمن پابرجاماندن هزینههای ثابت، این خدمات (غیر از درمان بیماران کووید ۱۹) به بیمهشدگان ارائه نمیشود، ولی در تعهد سازمان است و انجام آنها به بعد از بحران موکول میشود.
در مورد مراکز درمانگاهی (سرپایی) سازمان هم، بهطور مشابه، خدمات به میزان قابلتوجهی نسبت به قبل، که ماهانه معادل ۱۹۸ میلیارد تومان بوده، کاهش پیدا کرده، درحالیکه هزینهها بر جای خود باقی هستند.
زیان کاهش عملکرد در بیمارستانهای ملکی
طبق گزارش موسسه عالی پژوهش تامین اجتماعی، برآورد میشود در طی دو ماه اسفندماه ۱۳۹۸ و فروردینماه ۱۳۹۹، زیان کاهش عملکرد در بیمارستانهای ملکی حدود ۷۸۰ میلیارد تومان (۶۰ درصد) و کاهش درآمد مراکز سرپایی سازمان نزدیک به ۱۹۸ میلیارد تومان (حدود ۵۰ درصد) باشد. در خصوص بیمارستانهای شرکتیشده سازمان که در چهارچوب قانون تجارت و بر اساس بودجه مبتنی بر عملکرد فعالیت میکنند، ایفای تکالیف ابلاغی از سوی تولیت نظام سلامت و مراجع برونسازمانی برای توقف ارائه خدمات تشخیصی و درمانی و عملهای جراحی الکتیو درآمد این مراکز را بهشدت کاهش میدهد که ممکن است به بروز مشکلات جدی در تأمین مالی و تداوم خدمترسانیِ آنها بینجامد.
سومین منبع نیز افزایش هزینهها در بخش درمان غیرمستقیم سازمان رخ میدهد. تعداد زیادی از بیمهشدگان سازمان به دلیل کرونا در بیمارستانهای تابعه وزارت بهداشت و حتی بیمارستانهای غیردانشگاهی پذیرش و بستری شدند. باتوجهبه اینکه نیمی از جمعیت کشور تحت پوشش سازمان قرار دارند، حدود ۵۰ درصد کل بیماران مبتلا به کرونا در این بیمارستانها بیمهشده سازمان هستند که در حالت معمول، ۹۰ درصد هزینههایشان توسط سازمان تقبل میشود.
همچنین، با توقف پذیرش بیمهشدگان سازمان در موارد الکتیو در بیمارستانهای تابعه وزارت بهداشت، ارائه خدمات به این بیماران به ماههای بعد از بحران موکول میشود و درنتیجه این جابجایی زمانی منجر به کاهش مجموع هزینههای سازمان در سال ۱۳۹۹ نمیشود.
علاوهبر این هزینهها، کمیابی و محدودیت دسترسی به داروها، لوازم مصرفی پزشکی و تجهیزات حفاظت فردی، به دلیل افزایش بسیار زیاد تقاضا برای آنها در شرایط تروما، منجر به رشد قیمتهای این اقلام و لذا هزینههای مترتب بر آن شده است. هزینه دیگر در بخش درمان سازمان به تمدید اعتبار دفترچه بیمهشدگان، بدون بررسی استحقاق درمان آنها، تا پایان اردیبهشتماه برمیگردد. همچنین، نباید اثر افزایش بیکاری به دلیل بحران کرونا را بر حساب درمان سازمان نادیده گرفت.
از آنجاییکه در صورت عدمتأمین مالی این هزینهها فرایند ارائه خدمات به بیماران دچار اختلال میشد، بهرغم محدودیت شدید منابع، هیئتمدیره سازمان، بر اساس نیازسنجی انجامشده، با اختصاص علیالحساب به میزان ۲۰۰ میلیارد تومان به مراکز ملکی برای تأمین وسایل و اقلام حفاظت فردی موافقت کرد. همچنین، برای جبران بار مالی این بحران برای مراکز درمانی شرکتیشده (هیئتمدیرهای)، پرداخت مبلغ ۴۰ میلیارد تومان به این مراکز بهصورت علیالحساب تصویب شد.
اهم تأثیرات بحران کروناویروس بر هزینههای بخش درمان سازمان تأمین اجتماعی:
برآورد میشود سرجمع این هزینهها، که در شکل ۵ نشان داده شده، به لحاظ افزایش خدمات سازمان به بیمهشدگان مبتلا به کرونا، افزایش خدماتی که از منظر ملی به غیربیمهشدگان و بیمهشدگان در صندوقهای دیگر ارائه میشود، لغو پذیرش بیماران الکتیو و افزایش هزینههای اقلام حفاظت فردی، برای سازمان بسیار بالا باشد و حساب درمان را، باتوجهبه کاهش وصولیهای حقبیمه، با کسری بسیار زیادی مواجه کند.
نظر به اینکه پیشبینی میشود حداقل تا پایان خردادماه سال جاری این روند ادامه پیدا کند، بهطورقطع، هزینههای بخش درمان برای سازمان در اثر کرونا افزایش بسیار زیادی خواهد داشت که سازمان را در ایفای تعهدات و وظایف دیگر خود با مشکلات جدی مواجه خواهد کرد.
برای ایجاد یک چشمانداز از میزان اثرات بحران کرونا بر هزینههای این بخش، در جدول ذیل برآوردی از هزینههای درمان سازمان برای پذیرش و درمان افراد نیازمند بستری در اثر کرونا در سراسر کشور ارائه شده است. این ارقام، با این فرض که مجموعاً ۵۰ درصد از بیمارانِ مبتلا به کرونای نیازمند بستری در کشور تحت پوشش سازمان هستند و ۹۰ درصد هزینههای هر بیمار توسط سازمان پرداخت میشود، محاسبه شدهاند.
همچنین، باتوجهبه اعلام معاون درمان وزارت بهداشت، متوسط هزینههای بستری هر بیمار در بخش و مراقبتهای ویژه بهترتیب ۲.۵ و ۴.۵ میلیون تومان است که با احتساب سهم حدود ۱۱.۷ درصدی بیماران بستری در مراقبتهای ویژه (بر اساس روزنگارهای اپیدمیولوژی)، متوسط وزنی هزینههای بستری هر بیمارِ مبتلا به کرونا حدود ۲.۷ میلیون خواهد بود. همانگونه که جدول ذیل نشان میدهد، با این مفروضات، هزینه درمان بیماران مبتلا به کرونای نیازمند بستری برای سازمان تا پایان فصل بهار در بهترین سناریو ۶۸ میلیارد تومان و در بدترین سناریو ۹،۷۶۱ میلیارد تومان خواهد بود.
برآورد هزینههای درمان بیماران مبتلا به کرونای نیازمندِ بستری تا پایان خردادماه ۱۳۹۹ برای سازمان تأمین اجتماعی: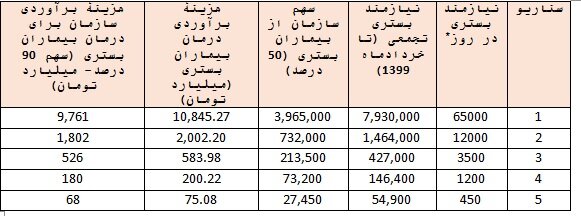
بر این هزینهها باید زیان عملکرد مراکز بیمارستانی به میزان ۱,۵۶۰ میلیارد تومان، کاهش درآمد مراکز سرپایی به میزان ۳۹۶ میلیارد تومان، هزینههای تأمین ملزومات حفاظت فردی به مقدار ۲۰۰ میلیارد تومان و مبلغ اختصاصیافته به بیمارستانهای هیئتمدیرهای به مبلغ ۴۰ میلیارد تومان را افزود تا مجموع هزینههای ناشی از بحران کرونا بر بخش درمان سازمان تا پایان فصل بهار ۱۳۹۹ برآورد شود.
بنابراین، هزینههای درمان سازمان در اثر کرونا تا پایان خردادماه سال جاری در بهترین سناریو ۲,۲۶۴ میلیارد تومان و در بدترین سناریو ۱۱,۹۵۷ میلیارد تومان خواهد بود.
طبق گزارش موسسه عالی پژوهش تامین اجتماعی، این در حالی است که هزینههای ناشی از کرونا از نوع هزینههای غیرقابلپیشبینی، اضافه بر تعهدات سازمان و در قالب هزینههای مدیریت بحران است که نیازمند کمک و مشارکت دولت است؛ انتظار میرود، مخصوصاً هزینههای پذیرش و درمان بیمهشدگان سازمان در بیمارستانهای دانشگاهی و غیردانشگاهی، با برخورد برابر دولت با وزارت بهداشت و سازمان، از محل کمکهای دولت به وزارت بهداشت تأمین شود.





